Раиса Кантемирова - Фармакотерапия в гериатрической практике. Руководство для врачей
- Название:Фармакотерапия в гериатрической практике. Руководство для врачей
- Автор:
- Жанр:
- Издательство:ЛитагентСпецЛитd5a9e1b1-0065-11e5-a17c-0025905a0812
- Год:2009
- Город:Санкт-Петербург
- ISBN:978-5-299-00388-8
- Рейтинг:
- Избранное:Добавить в избранное
-
Отзывы:
-
Ваша оценка:
Раиса Кантемирова - Фармакотерапия в гериатрической практике. Руководство для врачей краткое содержание
В руководстве изложены особенности медикаментозной терапии у лиц пожилого и старческого возраста, как один из существенных методов воздействия на организм больного человека, рациональная тактика у пациентов пожилого и старческого возраста, позволяющая обеспечить наибольшую эффективность при минимальном риске осложнений. Рассмотрены принципы дозирования лекарственных средств в гериатрии, особенности взаимодействия препаратов, пути повышения устойчивости организма пожилых людей к нежелательному воздействию медикаментов. Разработанные авторами методологические подходы по фармакотерапии являются актуальными и безусловно вызовут интерес у врачей всех специальностей.
Руководство рассчитано на широкий круг практикующих врачей, терапевтов, кардиологов, геронтологов, студентов медицинских вузов.
Фармакотерапия в гериатрической практике. Руководство для врачей - читать онлайн бесплатно ознакомительный отрывок
Интервал:
Закладка:
На сегодняшний день нет убедительных доказательств эффективности применения цитопротекторов в лечении ХСН, хотя некоторые исследования в этой области запланированы. Однако никаких доказательств ухудшения течения декомпенсации при использовании этого класса препаратов нет. Более того, имеются отдельные исследования, демонстрирующие клиническую эффективность триметазидина при его использовании в комплексном лечении ХСН. Поэтому, хотя сегодня нельзя рекомендовать применение триметазидина для лечения ХСН, назначение этого препарата не вредит больным, если триметазидин назначается дополнительно к основным средствам лечения декомпенсации. Более жесткой должна быть позиция по отношению к препаратам с неясным механизмом действия и недоказанной клинической эффективностью, хотя многие из них позиционируются как кардиопротекторы или метаболически активные средства.
Поэтому использование таурина, карнитина, коэнзима Q10 и милдроната в лечении ХСН не показано.
В этот раздел включены препараты, применение которых может реально ухудшать течение ХСН. Другое отношение должно быть к препаратам, которые потенциально способны ухудшать течение болезни и стимулировать прогрессирование ХСН.
• Препараты, не рекомендованные к применению при ХСН
Применение этих препаратов должно быть, по возможности, исключено или необходимо применять их с осторожностью у больных с ХСН.
К ним относятся:
• НПВП (селективные и не селективные, включая дозы аспирина > 325 мг). Особенно неблагоприятно их назначении больным с ХСН, находящимся на лечении ИАПФ, диуретиками и альдактоном. Особенно опасно применение НПВП в период декомпенсации, что чревато ухудшением клинического состояния и задержкой жидкости вплоть до развития отека легких.
• Глюкокортикостероиды. Применение стероидных гормонов имеет чисто симптоматические показания в случаях упорной гипотонии и тяжелого отечного синдрома для облегчения начала лечения ИАПФ, диуретиками и БАБ. С другой стороны, возможность опасных для жизни осложнений ограничивает использование этих препаратов.
• Антиаритмические препараты I класса (хинидин, новокаинамид, дизопирамид, гилуритмал, мексилетин, этацизин, этмозин, аллапинин, пропафенон и др.).
• Антагонисты кальция (дигидропиридины первого поколения – нифедипин, а также верапамил и дилтиазем).
• Трициклические антидепрессанты (амитриптилин).
• Препараты лития.
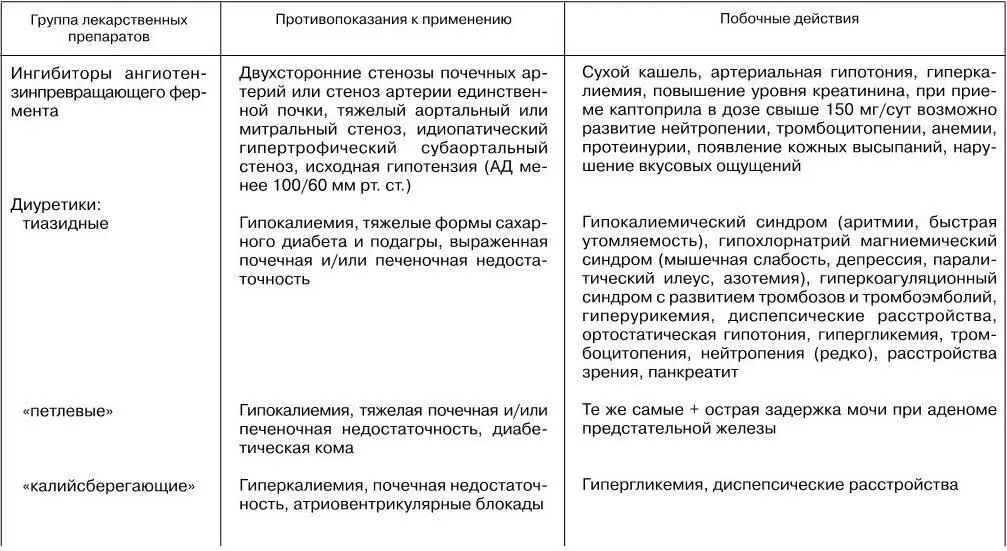
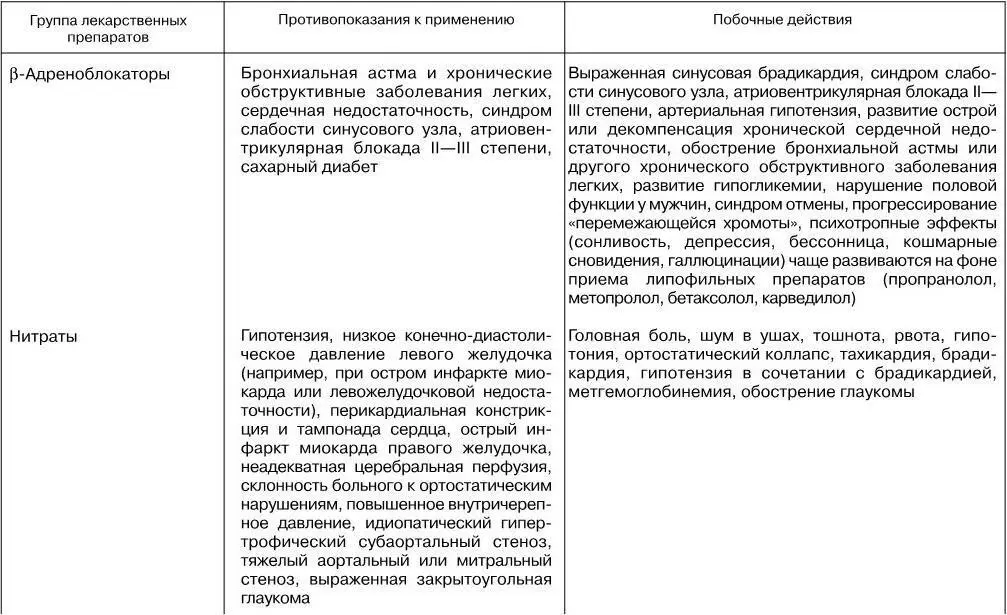
Основные побочные эффекты, возникающие на фоне фармакотерапии хронической сердечной недостаточности у пожилых, представлены в табл. 10.
В заключение необходимо отметить, что лечение больных с ХСН остается сложной терапевтической задачей, требующей, с одной стороны, строгого следования стандартам лечения, разработанным на основе принципов доказательной медицины (evidence-based medicini), а с другой, – индивидуального подхода к каждому пациенту. Гармоничное сочетание этих двух факторов во многом и определяет успех терапии больных с ХСН.
Хирургические методы
Хирургические методы лечения ХСН:
– реваскуляризация миокарда;
– электрокардиостимуляция, имплантация кардиовертеров-дефибрилляторов;
– коррекция порока сердца;
– перикардэктомия, перикардиоцентез;
– резекция опухоли;
– трансплантация сердца.
Таблица 10
Возможные эффекты (за исключением аллергических реакций и индивидуальной непереносимости) и противопоказания к применению лекарственных препаратов для терапии ХСН у лиц старших возрастных групп
(по: Дворецкий Л. И., Лазебник Л. Б., 2000)


Реваскуляризация миокарда у больных с ХСН «ишемической» этиологии является перспективным методом, однако для успешного вмешательства необходимо подтверждение жизнеспособности миокарда, выявление сократительных резервов миокарда до операции.
Искусственный водитель сердечного ритма (ИВСР) выполняет несколько функций в лечении ХСН, применяется для коррекции слишком низкой ЧСС или для оптимизации предсердно-желудочкового интервала с целью увеличения сердечного выброса. ИВР должен применяться по строгим индивидуальным показаниям. Необходимо особо отметить, что только двухкамерная стимуляция с сохранением атриовентрикулярной последовательности сокращения способна улучшить прогноз больных с ХСН. Изолированная стимуляция желудочка, наоборот, провоцирует развитие или прогрессирование ХСН.
У больных с документированной устойчивой желудочковой тахикардией или фибрилляцией желудочков имплантация кардиовертеров-дефибрилляторов, вероятно, может улучшить выживаемость больных с ХСН.
У лиц старших возрастных групп коррекцию порока сердца (стеноза) предпочтительнее осуществлять с помощью методов баллонной ангиопластики. Протезирование клапанов используется реже.
Из хирургических методов лечения больных с конечной стадией СН наиболее эффективной является трансплантация сердца, но она имеет ограничения и выполняется немногим больным. Имеются работы, свидетельствующие о благоприятном влиянии бивентрикулярной стимуляции на клинические проявления и прогноз больных с тяжелой СН. В последние годы появились механические устройства (Ventricular Assist Devices) для гемодинамической разгрузки и поддержания функции левого желудочка.
Хирургические методы лечения у больных ИБС с СН могут улучшить клиническое течение заболевания и сократительную функцию миокарда. Но до настоящего времени неизвестно – влияют ли эти методы на прогноз у больных с СН. Пожилой возраст больных не служит противопоказанием к использованию хирургических методов лечения ХСН, за исключением трансплантации сердца, однако, следует учитывать, что риск хирургического лечения у больных с тяжелой стадией СН очень высокий – у больных старше 60 лет операционная летальность превышает 10 %.
Ишемическая болезнь сердца у пожилых людей
Пожилые люди составляют большинство больных ишемической болезнью сердца. Почти 3/4 случаев смерти от ИБС происходит среди лиц старше 65 лет, и почти 80 % лиц, умерших от инфаркта миокарда, относятся к этой возрастной группе. Вместе с тем более чем в 50 % случаев смерть лиц старше 65 лет наступает от осложнений ИБС. Распространенность ИБС (и, в частности, стенокардии) в молодом и среднем возрасте выше среди мужчин, однако к 70 – 75 годам частота ИБС среди мужчин и женщин сравнивается (25 – 33 %). Ежегодная смертность среди больных этой категории составляет 2 – 3 %, кроме этого, еще у 2 – 3 % больных может развиться нефатальный инфаркт миокарда.
Читать дальшеИнтервал:
Закладка: