Владимир Ивашкин - Лечение осложнений цирроза печени
- Название:Лечение осложнений цирроза печени
- Автор:
- Жанр:
- Издательство:«Литтерра»
- Год:2011
- Город:Москва
- ISBN:нет данных
- Рейтинг:
- Избранное:Добавить в избранное
-
Отзывы:
-
Ваша оценка:
Владимир Ивашкин - Лечение осложнений цирроза печени краткое содержание
Издание предназначено для практикующих врачей, студентов высших учебных заведений и слушателей курсов повышения квалификации.
Лечение осложнений цирроза печени - читать онлайн бесплатно полную версию (весь текст целиком)
Интервал:
Закладка:
В некоторых исследованиях показано, что у пациентов с ГРС, ответивших на лечение (когда уровень креатинина сыворотки крови уменьшился до 1,5 мг/дл), выживаемость выше, чем у не ответивших. Таким образом, основной целью медикаментозного лечения ГРС служит нормализация функции почек с последующей пересадкой печени. Пациенты, успешно леченные аналогами вазопрессина и альбумином перед пересадкой печени, имеют те же посттрансплантационные исходы и выживаемость, что и больные после трансплантации без ГРС. Это подтверждает концепцию, что ГРС перед трансплантацией печени необходимо лечить очень активно, поскольку это улучшает функцию почек и ведет к более благоприятным исходам. Выполнение TIPS при ГРС может улучшать функцию почек.
Профилактика ГРС признана важной задачей ведения таких пациентов. Есть две клинические ситуации, когда развитие ГРС можно предупредить, в частности, при СБП и алкогольном гепатите. При СБП назначают альбумин в дозе 1,5 г/кг массы тела внутривенно в день постановки диагноза, через 48 ч – 1 г/кг массы тела. Введенный альбумин снижает частоту развития ГРС у таких пациентов с 30 до 10% и, соответственно, улучшает выживаемость. Назначение пентоксифиллина по 400 мг 2–3 раза в сутки внутрь в течение 1 мес у больных с алкогольным гепатитом снижает частоту ГРС и смертность с 35 и 46% до 8 и 24% соответственно.
Портальная гипертензия и кровотечения из варикозно расширенных вен пищевода и желудка
Кровотечение из варикозно расширенных вен пищевода и желудка – критическое состояние, при котором в течение последующих 6 нед умирает более 20% больных. У 30% пациентов с вирусным циррозом печени ВРВ пищевода формируются в течение 5 лет, при алкогольном циррозе ВРВ формируются в 50% случаев за 2 года.
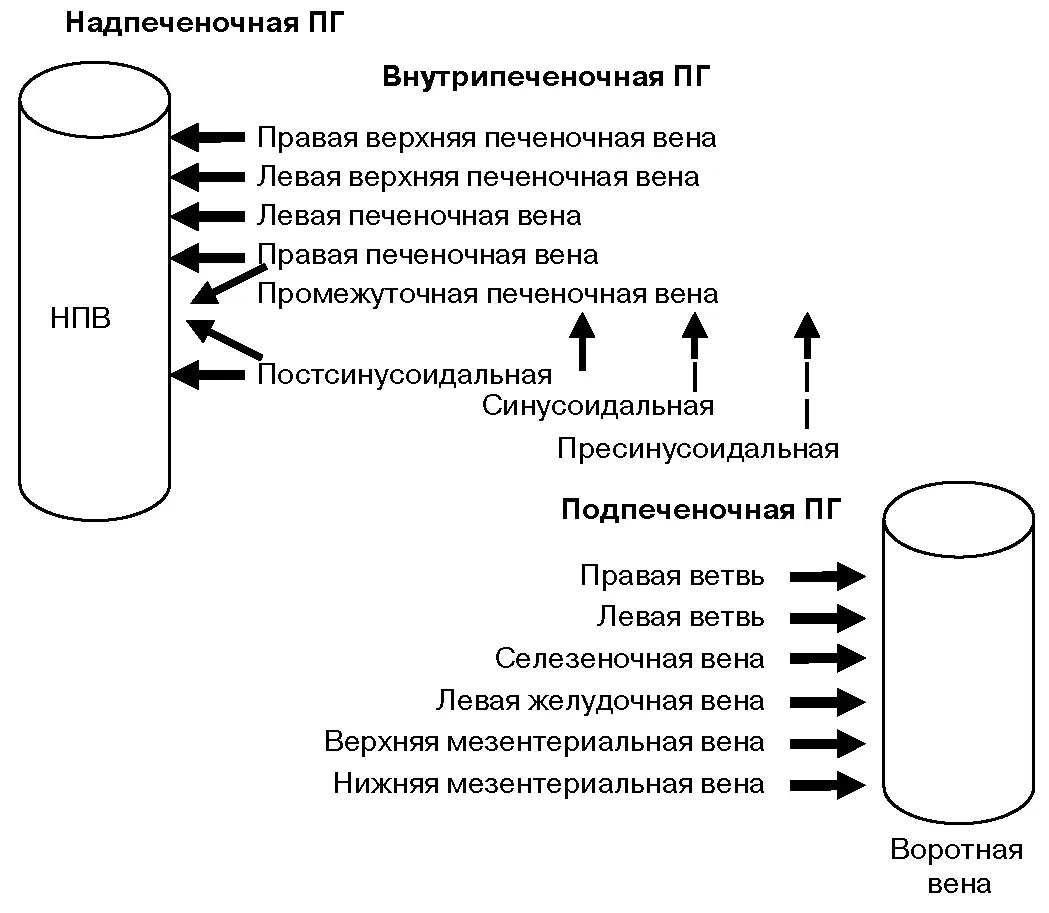
Рис. 8. Анатомическая систематизация портальной гипертензии. НПВ – нижняя полая вена
Варикозное расширение вен пищевода и желудка с кровотечением из них – клиническое проявление портальной гипертензии. В настоящее время принято следующее определение портальной гипертензии: это клинический симптомокомплекс, который гемодинамически проявляется патологическим повышением портального градиента давления, что сопровождается формированием портосистемных коллатералей, через которые происходит сброс крови из воротной вены в обход печени [9]. Портальный градиент давления – разница между давлением в воротной и нижней полой венах, в норме он составляет 1–5 мм рт.ст. Клинически значимой портальная гипертензия становится при повышении портального градиента давления >10 мм рт.ст. [9].
Классификация
Классификация портальной гипертензии основана на локализации портального блока (рис. 8):
■ Надпеченочная.
• Тромбоз печеночных вен (синдром Бадда–Киари, инвазия опухолью).
• Обструкция нижней полой вены (мембрана в просвете нижней полой вены, инвазия опухолью).
• Заболевания сердечно–сосудистой системы (констриктивный перикардит, выраженная трикуспидальная регургитация).
■ Внутрипеченочная.
• Пресинусоидальная.
► Болезнь Рандю–Ослера.
► Врожденный фиброз печени.
► Тромбоз ветвей портальной вены (тяжелый бактериальный холангит, злокачественные новообразования).
► Первичный билиарный холангит, первичный склерозирующий холангит.
► Гранулематозы (шистосомоз, саркоидоз, туберкулез).
► Хронический вирусный гепатит.
► Первичный билиарный цирроз.
► Миелопролиферативные заболевания.
► Нодулярная регенераторная гиперплазия.
► Идиопатическая (нецирротическая) портальная гипертензия.
► Болезнь Вильсона–Коновалова.
► Гемохроматоз.
► Поликистоз.
► Амилоидоз.
► Воздействие токсичных веществ (медь, мышьяк, 6–меркаптопурин).
• Синусоидальная.
► Все случаи цирроза печени.
► Острый алкогольный гепатит.
► Тяжелый вирусный гепатит.
► Острая жировая печень беременных.
► Интоксикация витамином А.
► Системный мастоцитоз.
► Печеночная пурпура.
► Цитотоксичные лекарственные препараты.
• Постсинусоидальная.
► Веноооклюзионная болезнь.
► Алкогольный центрилобулярный гиалиновый склероз.
■ Подпеченочная.
• Тромбоз воротной вены.
• Кавернозная трансформация воротной вены.
• Тромбоз селезеночной вены.
• Висцеральная артериовенозная фистула.
• Идиопатическая тропическая спленомегалия.
Клинические проявления портальной гипертензии
При осмотре больного можно выявить расширенные вены передней брюшной стенки, расходящиеся от пупка («голова медузы»). Однако чаще видны одна или несколько подкожных вен в эпигастральной области. Иногда в околопупочной зоне можно выслушать сосудистые венозные шумы. Увеличение селезенки – один из наиболее важных диагностических признаков портальной гипертензии. Плотная печень свидетельствует в пользу цирроза печени, мягкая – в пользу внепеченочного портального блока. Наличие асцита при циррозе печени подразумевает развитие печеночной недостаточности. Аноректальные ВРВ необходимо дифференцировать с геморроем, не имеющим отношения к портальной гипертензии.
Диагностика портальной гипертензии
У больного с заболеванием печени о развитии портальной гипертензии свидетельствуют следующие клинические признаки: спленомегалия, асцит, ПЭ и ВРВ пищевода. И, наоборот, при выявлении любого из этих симптомов необходимо исключить портальную гипертензию и цирроз печени.
Косвенным подтверждением диагноза портальной гипертензии служит обнаружение ВРВ пищевода при выполнении фиброэзофагогастродуоденоскопии (ФЭГДС). Отсутствие ВРВ требует выполнения ФЭГДС не реже 1 раза в 2 года, при наличии ВРВ эндоскопическое исследование проводят ежегодно. Кроме того, при проведении ФЭГДС обязательно оценивают риск кровотечения из ВРВ пищевода и/или желудка и, соответственно, необходимость профилактического лечения.
Классификация варикозно расширенных вен пищевода по их размерам:
■ степень 1 – единичные вены, уменьшающиеся при надавливании на них эндоскопом.
■ степень 2 – несколько столбов вен, не сливающихся по окружности пищевода, но не уменьшающихся при надавливании на них эндоскопом.
■ степень 3 – вены сливаются по всей окружности пищевода.
В случае непереносимости ФЭГДС возможно применение видеокапсулы, однако этот метод в диагностике степени тяжести портальной гипертензии пока еще требует совершенствования.
При проведении УЗИ признаками портальной гипертензии служат расширение воротной вены >13 мм, снижение скорости кровотока в ней либо ретроградный кровоток, появление портокавальных коллатералей (параумбиликальная вена, варикозное расширение селезеночной вены и др.). В целях диагностики портальной гипертензии реже выполняют такие исследования, как компьютерная томография органов брюшной полости, радионуклидное сканирование печени. Венография (селезеночная или транспеченочная портография) при необходимости позволяет выявить уровень и предположительно причину нарушения портального кровотока. Оценить давление в воротной вене можно с помощью баллонного катетера, который проводят через бедренную или яремную вену в мелкую печеночную вену до упора. Когда возникает необходимость, давление в воротной вене определяют напрямую путем ее чрескожной чреспеченочной катетеризации или косвенно с помощью трансъюгулярной катетеризации одной из печеночных вен, при которой измеряют давление в печеночной вене и давление заклинивания печеночной вены. Последнее повышается при синусоидальной (в том числе при циррозе печени) и постсинусоидальной портальной гипертензии, но не изменяется при пресинусоидальной портальной гипертензии.
Читать дальшеИнтервал:
Закладка: